|
Grenzübergreifende Herausforderung
Grenzübergreifende HerausforderungSchutz vor behandlungsassoziierten Infektionen durch interventionelle InfektionspräventionDie moderne, hoch entwickelte Medizin der Intensivtherapie, Chirurgie, Onkologie und Transplantationen wäre nicht möglich ohne den Einsatz wirksamer Antibiotika. Eine Welt ohne wirksame Antibiotika hätte dramatische Folgen für die Gesundheitsversorgung, zudem bei einer noch alternden Bevölkerung. Antibiotikaresistenzen: Herausforderung in den kommenden 20 Jahren In den vergangenen Jahren hat daher das Thema Antibiotikaresistenzen und deren Prävention zunehmend an Bedeutung gewonnen. Der Bericht von O’Neil [1] veranschaulicht, dass bei unverändertem Bewusstsein im Umgang mit besonders resistenten Mikroorganismen (BRMO) in den kommenden Jahrzehnten die zusätzlichen Todesfälle durch nicht mehr behandelbare Infektionen höher sein könnten als bei Tumorerkrankungen. Hintergrund Vor allem die sogenannten „Big5“, besonders resistenter Erreger (MRSA, VRE, 3MRGN, 4MRGN, C. difficile), verbreiten sich in Einrichtungen des Gesundheitswesens weltweit. Diese Erreger haben die Besonderheit, bei Patienten behandlungsassoziierte Infektionen zu verursachen, die aufgrund der Antibiotikaresistenz nur stark eingeschränkt behandelbar und trotz Standardhygienemaßnahmen in Gesundheitseinrichtungen übertragbar sind. Zur Vermeidung der Übertragung sind dann auch erweiterte Hygienemaßnahmen erforderlich. Zur Entscheidung, wann erweiterte Maßnahmen umgesetzt werden müssen, ist die Identifizierung von Trägern mittels mikrobiologischer Vorsorgeuntersuchung (Screening) erforderlich. Voneinander lernen – Unterschiede in Europa In den Jahren 2009/2010 kamen in Deutschland bis zu 34-mal mehr MRSA-Sepsisfälle vor als in den Niederlanden [2]. In den vergangenen Jahren haben sich – nicht zuletzt aufgrund zahlreicher Präventionsanstrengungen – die MRSA-Raten in vielen europäischen Ländern verringert, in Deutschland ist der Anteil von MRSA an S. Aureus-Blutkulturnachweisen von über 20% auf ca. 12% (2013) gefallen, in den Niederlanden ist die Rate konstant bei unter 1% [3] geblieben. Besorgniserregend hingegen ist die weltweite Zunahme von multiresistenten gramnegativen Erregern (MRGN). Sogenannte 4MRGN, die gegen die meisten therapeutisch einsetzbaren Antibiotika resistent sind, verursachen in Deutschland, Frankreich, Süditalien und Griechenland mittlerweile (inter)regionale Ausbrüche, während sie hingegen in Island, Dänemark, Schweden, Norwegen und den Niederlanden bisher nicht oder lediglich sporadisch auftreten und häufig auf einen Import aus dem Ausland (z.B. Patientenrücktransport aus dem Urlaub) zurückzuführen sind [4]. Das Präventionsziel besteht bei 4MRGN nicht darin, den unvermeidbaren Import aus dem ausländischen Krankenhaus zu verhindern, sondern eine unkontrollierte Ausbreitung von 4MRGN in den eigenen Gesundheitseinrichtungen unter keinen Umständen zuzulassen. Der Grund für die Unterschiede zwischen den Ländern ist bisher nicht endgültig identifiziert und Teil der grenzübergreifenden Untersuchungen im Rahmen der Euregioprojekte. Es zeigt sich jedoch bereits heute, dass nicht nur der Unterschied im Einsatz von Antibiotika und die Umsetzung von Krankenhaushygiene relevant zu sein scheint, sondern auch die Verfügbarkeit von klinischen Mikrobiologen bzw. Krankenhaushygienikern sowie Infektiologen vor Ort, die Häufigkeit von präventiven mikrobiologischen Untersuchungen, das Verhältnis Patienten zu Personal sowie andere Strukturparameter (z.B. Häufigkeit von medizinischen Eingriffen, Anzahl und Vernetzung von Gesundheitseinrichtungen). Infektions- und Resistenzprävention Ein wichtiger Schwerpunkt der Krankenhaushygiene ist die Infektionsprävention. Dennoch ist bekannt, dass nicht jede behandlungsassoziierte Infektion auch verhinderbar ist. Selbstverständlich gilt es zwar Vermeidbares zu vermeiden, andererseits lassen sich bei Patienten mit schweren Grunderkrankungen und invasiver Behandlung (z.B. Beatmung, Operation) Infektionen nicht ohne Weiteres verhindern. In den Vordergrund rückt daher die Resistenzprävention, die den Erhalt der adäquaten Behandlungsoption – auch bei unvermeidbaren – Infektionen zum Ziel hat. Die Resistenzprävention setzt an drei Stellen an: i.) die frühzeitige Identifizierung von Trägern von BRMO durch mikrobiologische Diagnostik, um erweiterte Maßnahmen treffen zu können, ii.) die eigentliche Vermeidung der Übertragung von BRMO durch Umsetzung dieser erweiterten Hygienemaßnahmen (z.B. Hände- und Oberflächendesinfektion, angepasste, ggf. isolierte Pflegemaßnahmen) und iii.) die optimale Behandlung von Patienten mit Antibiotika zur prinzipiellen Reduktion des Antibiotikaselektionsdrucks, um die Entstehung und Ausbreitung von Antibiotikaresistenzen zu reduzieren.
Regionale Ausbruchsanalyse mittels Whole-Genome-Sequencing von 55 klinischen Serratia marcescens-Isolaten bei Patienten in fünf regionalen Krankenhäusern. Die Analyse zeigt mindestens zwei Ausbruchscluster, in die zwei bzw. drei Krankenhäuser involviert sind. Maßnahmen zur Eindämmung solcher Ausbrüche müssen daher regional koordiniert werden und die jeweils am Ausbruch beteiligten Krankenhäuser einschließen. Ein Beispiel, wie die Next-Generation-Sequenzierungs-Technologie und moderne Netzwerkanalyse zum Schutz von Patienten kombiniert werden können.
Prävention im regionalen Versorgungsnetzwerk
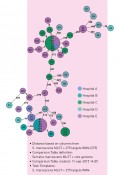
Vergleichende Analysen, die wir im Rahmen der deutsch-niederländischen Zusammenarbeit (www.eursaf Systemepidemiologie Um die Ausbreitung von BRMO in Krankenhäusern und anderen Gesundheitseinrichtungen zu verstehen, benötigt man neben den klassischen epidemiologischen Daten (Zeit, Person, Ort) vor allem mikrobiologische Daten (Spezies, Subspezies und Genotyp). Erst hiermit ist die epidemiologische Analyse ausreichend auflösend, um krankenhausepidemiologische Schlussfolgerungen ziehen und Interventionen erfolgreich umsetzen zu können. Hierfür werden mittlerweile erfolgreich Verfahren wie Next-Generation-Sequencing und Whole-Genome-Sequencing in der interventionellen Krankenhaushygiene eingesetzt [7, 8]. Sie dienen der Verwandtschaftsanalyse von Erregern, die bei Patienten nachgewiesen wurden, um Übertragungswege zu erkennen und gezielte Interventionen zur Verhinderung einer Weiterverbreitung zu unterstützen. Voraussetzung hierfür ist, dass diese Analysen in Realtime erfolgen können und zur Standardanalyse beim Nachweis einer Infektion oder das gehäufte Auftreten von Erregern aus der Gruppe der BRMO gehören. Durch vergleichende isolatspezifische Analyse des Core-Genoms kann der situationsbezogene Stammbaum der Erreger rekonstruiert werden. In Kombination mit den epidemiologischen und klinischen Daten leiten sich daraus Ausbreitungsdynamik und -muster der Erreger ab. Die Analyse von Ausbruchisolaten aus verschiedenen Einrichtungen, die miteinander Patienten austauschen, zeigen dann auch identische Erreger-Genotypen. Die Abbildung zeigt eine krankenhaushygienische Erregertypisierung mittels Whole-Genome-Sequencing von 55 Patientenisolaten (nummerierte Kreise) aus fünf Krankenhäusern (A-E) einer Region. Miteinander identische Erregerisolate sind in einem Kreis zusammengefasst. Die Analyse zeigt zwei Ausbrüche (große Kreise), an denen jeweils zwei bzw. drei unterschiedliche Krankenhäuser beteiligt waren – sozusagen als biologische Bestätigung für die regionale Netzwerkanalyse. Konsequenzen für die Krankenhaushygiene Aufgrund dieser Erkenntnisse wäre der logische Schritt, eine Analyse des Verlegernetzwerkes für die gesamte Bundesrepublik durchzuführen und für jedes Krankenhaus ein Risikoprofil festzulegen. Krankenhäuser einer Versorgungsregion wären dann in der Lage eine gemeinsame regionale Infektions- und Resistenzprävention zu implementieren. Die Erfassung von BRMO sowie die Interventionsmaßnahmen würden regional abgestimmt werden. Letztendlich bedeutet das die Weiterentwicklung der bisher schon bestehenden regionalen MRE-Netzwerke in Deutschland zu echten regionalen Comprehensive- Infektionszentren mit entsprechender regionaler Struktur und zusätzlicher Finanzierung. Als Beispiel könnte hier der niederländische Systemzuschlag für Prävention von Antibiotikaresistenzen dienen, mit dem das Gesundheitsministerium zusätzliche Mittel für die regionale und einrichtungsübergreifende Zusammenarbeit außerbudgetär zur Verfügung stellt [9]. Dies in der Erkenntnis, dass die regionale BRMO-Prävention durch die regulären Finanzierungsstrukturen des Gesundheitswesens nicht ausreichend finanziert wird oder sogar einem regionalen Ansatz im Wege steht. Dieser systemepidemiologische Ansatz regionaler Netzwerke scheint bisher die effizienteste Form der präventiven Zusammenarbeit zu sein und hat die größte Chance, kontinuierlich importierte BRMO – allen voran 4MRGN – an der Ausbreitung in und zwischen Krankenhäusern zu verhindern. Es besteht noch die Aussicht, dafür zu sorgen, dass auch Deutschland noch in zehn Jahren zu den europäischen Ländern gehören wird, die frei von nosokomialen Infektionen mit 4MRGN sind und damit komplexe und höchstentwickelte Medizin in optimaler Behandlungsqualität möglich bleibt. Bild: © istockphoto.com | Voyagerix
Literatur |
L&M 9 / 2015
Das komplette Heft zum kostenlosen Download finden Sie hier: zum Download Der Autor:Weitere Artikel online lesenNewsSchnell und einfach die passende Trennsäule findenMit dem HPLC-Säulenkonfigurator unter www.analytics-shop.com können Sie stets die passende Säule für jedes Trennproblem finden. Dank innovativer Filtermöglichkeiten können Sie in Sekundenschnelle nach gewünschtem Durchmesser, Länge, Porengröße, Säulenbezeichnung u.v.m. selektieren. So erhalten Sie aus über 70.000 verschiedenen HPLC-Säulen das passende Ergebnis für Ihre Anwendung und können zwischen allen gängigen Herstellern wie Agilent, Waters, ThermoScientific, Merck, Sigma-Aldrich, Chiral, Macherey-Nagel u.v.a. wählen. Ergänzend stehen Ihnen die HPLC-Experten von Altmann Analytik beratend zur Seite – testen Sie jetzt den kostenlosen HPLC-Säulenkonfigurator!© Text und Bild: Altmann Analytik ZEISS stellt neue Stereomikroskope vorAufnahme, Dokumentation und Teilen von Ergebnissen mit ZEISS Stemi 305 und ZEISS Stemi 508ZEISS stellt zwei neue kompakte Greenough-Stereomikroskope für Ausbildung, Laborroutine und industrielle Inspektion vor: ZEISS Stemi 305 und ZEISS Stemi 508. Anwender sehen ihre Proben farbig, dreidimensional, kontrastreich sowie frei von Verzerrungen oder Farbsäumen. © Text und Bild: Carl Zeiss Microscopy GmbH |